Définition
Définition
Le stérilet (ou dispositif intra-utérin DIU ou Système intra-utérin SIU) correspond à un petit appareil médical placé dans la cavité utérine. Il a comme fonction une contraception locale.
Indications
Contraception féminine intra-utérine. Le stérilet est parfois utilisé comme contraception post-coïtale d’urgence, lorsqu’il est inséré moins de 5 jours après le rapport non protégé. Un DIU ne comporte aucune protection contre les infections sexuellement transmissibles ou contre le VIH (virus du SIDA).
Le stérilet au Lévonorgestrel (LNG) est également indiqué comme traitement des ménorragies fonctionnelles. Dans ce cas, il s’agit d’une alternative plus simple, permettant parfois d'éviter une intervention chirurgicale (endomètrectomie par hystéroscopie ou l’hystérectomie). Un bilan préalable doit être effectué (échographie pelvienne, hystéroscopie diagnostique etc..) afin de s’assurer de la nature fonctionnelle des ménorragies.
Dans le post-partum (après un accouchement) ou le post-abortum (après un avortement), la pose d’un stérilet ne peut être effectuée qu’après l’involution complète de l’utérus, soit deux à trois mois après l’accouchement ou l’avortement.
Classification - Composition
Les stérilets commercialisés en France sont de deux types :
- Stérilets au cuivre, présentant une surface cuivrique > 250 mm2 ;
- Stérilet hormonal, délivrant une dose quotidienne de 20 μg de Lévonorgestrel (progestérone).
Chaque stérilet est composé d’un bras horizontal, d’un bras vertical et d’un fil. Le fil qui est accroché au bras vertical sort du col utérin. Il permet de vérifier le bon positionnement du stérilet lors d’une consultation gynécologique ainsi que son retrait. Le fil peut être perçu par la patiente elle-même en pratiquant un toucher vaginal. Sa disparition nécessite une consultation afin de s’assurer du bon positionnement du stérilet. Tous les stérilets sont normalement visibles à l’échographie pelvienne dans la cavité utérine. Les stérilets au cuivre sont rendus radio opaques (visibles sur une radiographie de l’abdomen) par la présence en leur sein de Sulfate de Baryum.
Stérilet IUB BALLERINE MIDI
Ce stérilet est constitué d'un fil en nitinol (un alliage de nickel et de titane) sur lequel sont enfilées des billes de cuivre mobiles. Ce fil prend une forme sphérique lors de sa libération du guide d'insertion dans la cavité utérine, mesurant environ 15 mm de diamètre et pesant moins de 1 g.
La surface d'exposition au cuivre après le déploiement du dispositif est de 300 mm². Le cuivre confère l'activité contraceptive du fait notamment de son interférence vis-à-vis de la motilité des spermatozoïdes et de la fécondation d'un ovule et/ou de la prévention éventuelle de la nidation.
Il est préférable d'insérer IUB BALLERINE au cours des menstruations. La contraception débute immédiatement après l'insertion.
La durée de l'efficacité contraceptive est de 5 ans. Il n'est pas remboursable par l'Assurance maladie.
Après le placement, un examen doit être réalisé après les premières menstruations afin de confirmer qu'IUB BALLERINE est toujours en place. Seuls les fils doivent être visibles ou palpables.
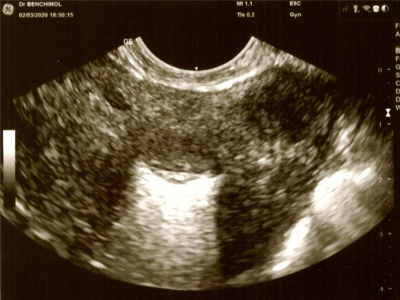
Contrôle échographique de l'IUB Ballerine MIDI
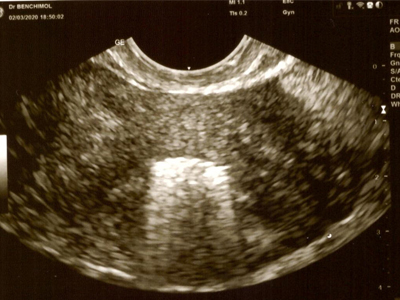
Contrôle échographique de l'IUB Ballerine MIDI
Mécanisme d’action
Stérilet au cuivre
Les DIU au cuivre provoquent une réaction inflammatoire dans l’endomètre. Cette « réaction inflammatoire à corps étranger » empêche les spermatozoïdes d’atteindre les trompes utérines de même qu’elle empêche l’implantation d’un embryon dans la cavité utérine. Le cuivre a par ailleurs un probable effet « spermicide ».
Stérilet hormonal (au Lévonorgestrel LNG)
Ce stérilet combine l’effet « réaction inflammatoire à corps étranger » à celle de l’effet d’une contraception à la progestérone : atrophie de l’endomètre le rendant impropre à l’implantation embryonnaire ; épaississement de la glaire cervicale empêchant le passage des spermatozoïdes ; inhibition partielle de l’ovulation.
Particularités
| MIRENA® | JAYDESS® | Kyleena® | |
| Indication Ménorragies fonctionnelles | |||
| Durée maximale d'utilisation | 5 ans | 3 ans | 5 ans |
| Dosage en levonorgestrel | 52 mg | 13,5 mg | 19,5 mg |
| Taille du stérilet (Largeur / Longueur / Epaisseur) | 32*32*4,8 | 28*30*3,8 | 28*30*1,55 |
| Couleur des fils | Marron | Marron | Bleu |
| Anneau d'argent | Absence | Présence | Présence |
Efficacité
Les DIU au cuivre comportent un indice de Pearl à 0,6 % année femme (ce qui signifie 0,6 grossesses chez 100 femmes qui portent un stérilet sur une période d’un an ou autrement dit, 0,6 grossesses sur 1200 cycles). Son efficacité est équivalente à celle d’une pilule contraceptive. Le stérilet reste efficace pendant une durée de 3 à 5 ans. Les DIU au LNG (MIRENA® ; JAYDESS® ; KYLEENA®) comportent une efficacité équivalente. Ils permettent en plus une réduction de l’abondance des règles de façon significative en cas de ménorragies, de même que la diminution de l’intensité des douleurs en cas de dysménorrhée (règles douloureuses). La durée d’efficacité du MIRENA® est de 5 ans, celle du JAYDESS® de 3 ans et celle du KYLEENA® de 5 ans.
Pose et retrait du stérilet
Le stérilet peut être posé ou retiré par un gynécologue ou par un médecin généraliste. Il est acheté en pharmacie, sur prescription médicale. Il doit être posé de préférence pendant ou en fin de règles, afin d’être certain de l’absence de grossesse et de rendre le geste moins douloureux (le passage du stérilet est plus facile à travers un orifice cervical utérin entrouvert).
La pose du stérilet se fait lors d’une consultation gynécologique. Le médecin pose le spéculum. Il désinfecte le col utérin à l’aide d’une compresse stérile et d’un antiseptique. Il introduit stérilement le stérilet dans l’utérus (par les voies naturelles) puis coupe le fil à l’aide d’une paire de ciseaux. Une échographie faite dans la foulée permet la vérification du bon positionnement du stérilet.
Lorsque le col est trop rétréci, le médecin peut procéder à une dilatation du col à l’aide d’un « hystéromètre » ou à une traction du col utérin à l’aide d’une pince (pince de Pozzi). Ce geste est légèrement plus douloureux mais ne dure que quelques secondes.
La pose d’un stérilet hormonal est souvent plus douloureuse du fait de sa plus grande largeur.
Le retrait s’effectue à la demande de la patiente. Il doit également s’effectuer dans les situations suivantes :
- Arrivée à l’expiration de sa durée d’action (3 à 5 ans) ;
- Stérilet transfixiant ou perforation utérine ;
- Survenue d’une complication infectieuse (salpingite) ;
- Survenue de ménorragies ou de métrorragies anormales ;
- Déplacement du stérilet le rendant inefficace ;
- La ménopause.
Le retrait se fait lors d’une consultation gynécologique, quelque soit le moment du cycle. Il se fait à l’aide d’une traction sur les fils par une pince longuette. Lorsque les fils ne sont pas visibles, une pince fine est introduite dans la cavité utérine et permet son retrait (pince de Kelly). Exceptionnellement, une hystéroscopie diagnostique est nécessaire afin de localiser les fils du stérilet et de permettre ainsi leur traction sous guidage visuel. Dans de très rares cas (échec du retrait par hystéroscopie diagnostique), cette intervention se fait sous anesthésie générale.

Stérilet chinois

Stérilet chinois en ressort

Stérilet au cuivre cassé lors de son extraction : branche horizontale manquante
Vérification - Surveillance
Une consultation biannuelle est recommandée afin de vérifier le positionnement du stérilet ainsi que l’absence de complications. L’examen au spéculum permet la visualisation des fils. L’échographie pelvienne permet sa visualisation et son bon positionnement dans la cavité utérine. Elle permet également de rechercher une grossesse intra ou extra-utérine.
La disparition des fils peut s’expliquer par :
- L’ascension des fils dans le canal cervical ou dans la cavité utérine ;
- Le déplacement du stérilet ;
- L’expulsion du stérilet ;
- La survenue d’une grossesse.
La survenue chez une femme porteuse d’un stérilet des symptômes suivants, nécessite une consultation chez le médecin :
- Fils du stérilet non perçus lors du toucher vaginal ;
- Stérilet perçu au bout du doigt au fond du vagin ;
- Métrorragie ou ménorragies ;
- Retard inhabituel des règles ;
- Douleur dans le bas du ventre (pelvienne) plus ou moins associée à des pertes vaginales inhabituelles (leucorrhée) ou à de la fièvre.
Contre-indications
Les contre-indications à l’utilisation du stérilet comme moyen de contraception sont les suivantes :
- Grossesse ;
- Infection génitale en cours ou datant de moins de trois mois ;
- Cervicite ou vaginite aigue ;
- Néoplasie cervicale intra-épithéliale, jusqu'à résolution ;
- Malformation utérine congénitale ou acquise déformant la cavité utérine ;
- Saignement d’origine génitale inexpliqué ;
- Cancer du col utérin, cancer de l’endomètre ;
- Fibromes utérins avec déformation de la cavité utérine ;
- Polypes intra-utérins ;
- Hypersensibilité ou allergie au cuivre pour les DIU au cuivre (maladie de Wilson) ;
- Cardiopathie valvulaire.
Les contre-indications spécifiques au stérilet au LNG :
- Thrombose veineuse profonde ;
- Embolie pulmonaire en cours ;
- Migraine avec symptômes neurologiques ;
- Cancer du sein ;
- Affection hépatique aigue ou tumeur hépatique ;
- Cardiopathie ischémique actuelle.
Avantages
Les principaux avantages de ce mode de contraception sont :
- Absence de contrainte que représente la prise quotidienne d’un contraceptif avec le risque potentiel d’oublie que cela engendre ;
- Absence de produit chimique hormonal dans les stérilets à base de cuivre ;
- Alternative intéressante en cas de contre-indication à une contraception oestro-progestative ;
- Efficacité comparable à celle d’une contraception orale oestro-progestative ;
- Relativement bien toléré.
Inconvénients - complications
L’utilisation d’une contraception par stérilet comporte certains risques. Ces risques sont rares mais peuvent être potentiellement graves. La survenue de symptômes anormaux nécessite une consultation chez le médecin.
- Maladie inflammatoire pelvienne : la présence d’un corps étranger dans l’utérus peut favoriser la survenue d’une endométrite, d’une salpingite, voir même d’une péritonite. La survenue d’une telle complication a lieu essentiellement dans les 3 semaines suivant la pose du stérilet ;
- Augmentation du risque de stérilité tubaire : compte tenu de l’augmentation du risque de maladie inflammatoire pelvienne, le risque de stérilité tubaire pourrait probablement être augmenté ;
- Grossesse extra-utérine : le risque absolu est très faible, mais lorsqu’une femme tombe enceinte avec un stérilet, le risque relatif d’une grossesse extra-utérine est augmenté ;
- Perforation de l’utérus : ce risque est très rare. Il est estimé à 0,6 pour 1000 insertions de stérilets. Le stérilet peut être transfixiant ou migrer dans la cavité abdominale ;
- Expulsion du stérilet : ce risque est rare. Il est estimé à 4%. L’expulsion du stérilet est plus fréquente les trois premiers mois suivant son insertion ;
- Douleurs, crampes, saignements : des douleurs semblables aux douleurs de règles sont fréquentes dans les heures suivant la pose du stérilet ;
- Des petits saignements peuvent persister pendant quelques jours. Ils disparaissent habituellement dans les 3 mois suivant la pose ;
- De façon plus spécifique avec le stérilet au LNG : spotting (saignements entre les cycles), ménorragies, oligoménorrhée (règles peu abondantes) ou aménorrhée ;
- Malaise vagal ; syncope ; bradycardie au moment de la pose ;
- Dysménorrhée : règles douloureuses ;
- Dyspareunie : douleurs pendant les rapports sexuels ;
- Survenue d’une grossesse sur stérilet ;
- Kystes fonctionnels sous stérilet hormonal : Ils se manifestent par une douleur ou par une pesanteur pelvienne. Leur découverte nécessite une surveillance échographique. Ils disparaissent le plus souvent dans les 3 mois.
Stérilet et grossesse
Lors de la survenue d'une grossesse sur stérilet, il faut tout d'abord écarter la présence d'une grossesse extra-utérine ou d'une fausse couche précoce. Si ce n'est pas le cas, le risque d’un accouchement prématuré et d’une rupture prématurée des membranes semble augmenté. Le retrait du stérilet lors de la découverte d’une grossesse intra-utérine peut provoquer une fausse couche. La poursuite d’une grossesse n’est pas contre-indiquée, sous réserve d’une surveillance attentive. Le stérilet est expulsé lors de l’accouchement le plus souvent à l’intérieur du placenta.
Stérilet chez la nullipare
Le stérilet constitue une méthode de contraception efficace. A l'inverse, il ne protége pas contre le virus du VIH (SIDA) ni contre les autres infections sexuellement transmissibles. L’usage du préservatif est donc recommandé en association avec le stérilet en cas de rapports à risque. La pose d’un stérilet chez une nullipare (femme n’ayant jamais accouché) ne constitue pas en soit une contre-indication. En revanche, le risque de douleur au moment de l’insertion et le risque d’interruption de cette méthode contraceptive sont plus importants. Le risque de contracter une infection sexuellement transmissible (IST) est également plus élevé du fait de la plus grande probabilité de partenaires sexuels multiples (ou successifs).
Informations pratiques : Stérilet
- L’efficacité du stérilet peut être réduite en cas de traitement par anti-inflammatoires ou par corticoïdes. Ce type de traitement est donc déconseillé, à moins d’y associer un autre moyen contraceptif pendant la durée du traitement (abstinence, préservatif, contraception locale) ;
- L’utilisation de tampons est possible, en les changeant deux fois par jour afin d’éviter une infection ;
- Si le partenaire ressent les fils du stérilet, ils peuvent être coupés plus courts par le médecin ;
- En cas de désir de grossesse, il n’existe pas de recommandations particulières quand au délai séparant le retrait du stérilet et la survenue d’une grossesse.
Sources