Définition
Définition
Il s’agit d’un traitement à base d’hormones, visant à lutter contre les conséquences de l’arrêt des sécrétions hormonales ovariennes dues à la ménopause. Le traitement hormonal de la ménopause (THM, ou traitement hormonal substitutif de la ménopause THS) n’est pas un traitement obligatoire. C’est un choix de la patiente, orienté par le médecin.
Il repose sur la prescription de la "dose minimale efficace". La durée du traitement est liée à la durée des symptômes.
Les hormones de substitution sont dites « naturelles » car leur structure moléculaire et leurs effets biologiques se rapprochent de ceux des hormones ovariennes (elles sont tout de même fabriquées dans un laboratoire).
D'une façon générale, la mise en place d'un traitement de la ménopause doit faire l'objet d'une évaluation du rapport bénéfice / risque individuel au moins une fois par an.
Indications
Le traitement doit être initié lorsque la ménopause est véritablement installée, soit 1 an après la date des dernières régles. Dans le cas inverse il risque d'être mal toléré. Les dtrois indications du traitement hormonal de la ménopause sont :
- Présence de troubles du climatère suffisamment gênants pour altérer la qualité de vie (bouffées de chaleur, sueurs nocturnes, arthralgies, myalgies, sécheresse vaginale, baisse de la libido, anxiété, déprime, insomnie, asthénie, SGUM) ;
- Prévention et traitement de l’ostéoporose en présence d’un risque élevé de fracture (T score < -2,5 plus un facteur de risque clinique) ou lorsque la patiente présente une intolérance à un autre traitement préventif de l’ostéoporose, d'autant plus s'il y a des troubles climatériques invalidants associés. Dans cette indication, il permet de réduire le risque de fracture d'environ 30% ;
- Survenue d'une ménopause précoce, avant l'âge de 40 ans, et ce, jusqu'à l'âge de 50 ans environ.
Ces indications sont valables pour les femmes âgées de plus de 50 ans, récemment ménopausées. Elles ne sont pas valables pour les femmes de 60 ans ou plus, chez qui les risques cardiovasculaires sont augmentés.
Quelques règles sont à respecter avant d’instaurer un traitement hormonal de la ménopause.
Dans le traitement des troubles climatériques
- Information des bénéfices et risques avec une réévaluation annuelle du traitement ;
- Troubles climatériques suffisamment gênants ;
- Dose minimale efficace ;
- Durée de traitement limitée et la plus courte possible ;
- Respect des précautions d'emploi et des contre-indications.
Dans le traitement de l’ostéoporose
Le traitement hormonal de la ménopause est envisagé uniquement en présence d’un risque élevé de fracture.
Le rapport bénéfice / risque doit être réévalué régulièrement, au moins une fois par an.
La prescription d’un traitement hormonal de la ménopause s’accompagne de conseils hygiéno-diététiques :
- Alimentation équilibrée, riche en calcium et en vitamine D ;
- Pratique régulière d’activité physique ;
-
Éviter l’alcool et le tabac.
Risques et inconvénients
Comme chaque traitement, le traitement hormonal de la ménopause comporte des risques et des effets secondaires. Ces risques doivent être expliqués à une patiente qui souhaite bénéficier d’un traitement hormonal de la ménopause. Ils doivent être pondérés individuellement (présence d’antécédents familiaux de cancer du sein, antécédents personnels de maladies cardiovasculaires etc.…) et comparés aux avantages attendus de ce traitement.
Cancer du sein
Le traitement hormonal de la ménopause prolonge l’exposition naturelle aux hormones oestrogènes et place une femme traitée à un niveau de risque supérieur par rapport à une femme non traitée.
Ce sur-risque semble exister avec les traitements estroprogestatifs, apparait après 5 ans de traitement et disparait dans les 5 ans qui suivent son arrêt.. Il augmente avec la durée du traitement.
Le risque de cancer est augmenté de façon similaire que le traitement par oestrogènes soit administré par voie orale ou transdermique et que le schéma d'administration des progestatifs soit continu ou séquentiel.
Les traitements à base d’oestrogènes seuls ne semblent pas augmenter ce risque. Ce risque est donc majoré par la progestérone.
Le sur-risque de cancer du sein semble être liée au recrutement de cancers RE+ (récepteurs aux œstrogènes positifs) et à un biais d'avance sur le diagnostic. Les données de mortalité sont rassurantes.
Cancer de l’endomètre
Le risque de cancer de l'endomètre est augmenté en cas d'oestrogénothérapie seule, non associée à un progestatif.
L’adjonction d’un progestatif aux estrogènes pendant au moins 12 jours par mois à raison de 200 mg par jour ou en continu, à raison de 100 mg par jour, annule le risque de cancer de l'endomètre dû aux oestrogènes.
Cancer de l’ovaire
Quelques études évoquent l’augmentation du risque relatif du cancer de l’ovaire mais ces études nécessitent d’être confirmées.
Cancer colorectal
Le THM semble diminuer le risque de survenue du cancer colorectal.
Cancer de l'oesophage et du pancréas
Le THM semble diminuer le risque de survenue du cancer colorectal et du cancer du pancréas.
Risque thrombo-embolique veineux
Le traitement hormonal de la ménopause augmente le risque de phlébite et d’embolie pulmonaire, essentiellement pendant la première année de traitement. Ce risque est augmenté avec l’âge de la femme.
En revanche, les risques thrombo-emboliques veineux n'augmentent pas lorsqu'il s'agit d'un traitement à base de 17-Béta oestradiol administré par voie percutanée ou transdermique et lorsqu'il est introduit en début de ménopause, ainsi que lorsqu'il s'agit de progestérone micronisée ou à base de pregnanes (Duphaston®).
Risque cardiovasculaire
Le traitement hormonal de la ménopause entraîne une augmentation globale du risque d’infarctus du myocarde et d’accident vasculaire cérébral. L'augmentation du risque cardiaque est observée chez les femmes de plus de 60 ans, ou lorsque le délai entre le début de la ménopause et l'instauration du traitement hormonal est supérieur à 10 ans.
Le risque d’accident vasculaire cérébral reste augmenté quelque soit l'âge de la femme.
En revanche, les risques cardiovasculaires n'augmentent pas lorsqu'il s'agit d'un traitement à base de 17-Béta oestradiol administré par voie percutanée ou transdermique et lorsqu'il est introduit en début de ménopause, ainsi que lorsqu'il s'agit de progestérone micronisée ou à base de pregnanes (Duphaston®).
Troubles cognitifs
Le traitement hormonal de la ménopause semble avoir un effet favorable sur le risque de survenue de la maladie d'Alzheimer lorsqu'il est administré dès le début de ménopause, mais pourrait l'augmenter lorsqu'administré tardivement.
Les résultats des études des autres troubles cognitifs sont mitigés.
Fibrome utérin, endométriose, calculs biliaires
Le traitement hormonal substitutif peut stimuler la croissance d'un éventuel fibrome de l'utérus, d'une adénomyose ou d'une endométriose pré existants, ainsi que la multiplication des calculs biliaires.
Contre-indications
- Cancer du sein connu ou suspecté ;
- Autre tumeur oestrogéno-dépendante connue ou suspectée (cancer de l'endomètre, cancer séreux ou endométrioïde de l'ovaire) ;
- Accident thrombo-embolique en évolution ou récidivant ;
- Hémorragie génitale sans diagnostic établi ;
- Accident thrombo-embolique récent ou en évolution ;
- Affection hépatique aiguë ou chronique ;
- Adénome à prolactine ;
- Otospongiose, porphyrie, Lupus érythémateux disséminé ;
- Hypersensibilité aux produits ou à leurs excipients.
Effets secondaires
- Mastodynies : lorsque le THM est initié trop tôt ou en cas de surdosage en oestrogènes ;
- Saignements d'origine utérine : rechercher une pathologie de l'endomètre, une mauvaise observance du traitement, hystéroscopie si l'épaisseiur de l'endomètre > 4 mm.
Bénéfices
Troubles climatériques
Efficacité contre les troubles climatériques, notamment sur les symptômes vasomoteurs, les sueurs nocturnes, l’insomnie, la sécheresse vaginale. Le traitement de ces troubles est efficace dans 80 à 90 % des cas. Il permet l’amélioration de la qualité de vie.
Sécheresse cutanéo-muqueuse
Le traitement hormonal est relativement efficace.
Prévention de l’ostéoporose
Le traitement hormonal de la ménopause permet de prévenir la perte osseuse et son effet est dose dépendant. C’est le seul traitement ayant démontré une efficacité préventive primaire des fractures ostéoporotiques dans la population générale. Cet effet protecteur persiste environ deux ans après l’arrêt du traitement.
Mortalité globale
Le THM semble réduire le risque de mortalité entre 50 et 59 ans et reste neutre entre 60 et 79 ans.
Bilan initial
Le but du bilan initial est d’évaluer la nécessité d’un traitement hormonal de la ménopause et surtout, de chercher des contre-indications :
- Examen gynécologique complet avec l’analyse des antécédents familiaux et personnels : antécédents de cancer du sein, antécédents cardiovasculaires, ostéoporose ;
- Examen régulier des seins selon les recommandations ;
- Mesure de la pression artérielle et du poids, évaluation de l’état veineux ;
- Bilan biologique : glycémie, triglycérides, cholestérol ;
- Test HPV ;
- Mammographie ;
- Ostéodensitométrie si facteurs de risque d’ostéoporose.
Les protocoles
Le traitement classique comporte l’association d’un oestrogène à un dérivé progestatif. L’hormone oestrogène est dite « naturelle ». Cette hormone permet de lutter contre les conséquences de l’arrêt des sécrétions hormonales ovariennes dû à la ménopause. La progestérone peut être « naturelle » ou de synthèse. Le dérivé progestatif permet de protéger l’endomètre (muqueuse utérine) contre les effets de prolifération qu’induit l’oestrogène (hypertrophie voire même cancer de l’endomètre). Il doit être administré pendant au moins 12 jours par cycle et être interrompu au moins les 5 derniers jours du cycle (ce qui permet une baisse du risque relatif de cancer du sein). Chez les femmes ayant comme antécédent une hystérectomie, le traitement progestatif est inutile.
La voie percutanée des oestrogènes et la progestérone micronisée ou la dydrogestérone (par voie orale ou vaginale) sont préférées parmi les différents protocoles thérapeutiques.
Différentes voies d’administration existent :
La voie percutanée
Cette voie a comme avantage l’absence de passage hépatique. Le gel est appliqué quotidiennement sur la peau (pas sur les seins ni sur le visage). Les doses sont adaptées grâce à une réglette ou par un système doseur. Le patch (ou timbre) sont collés sur la peau et renouvelés une à deux fois par semaine.
La voie transdermique
Cette voie a comme avantage l’absence de passage hépatique. Il s'agit de patchs hebdomadaires.
La voie orale
Les comprimés sont absorbés dans l’intestin puis les produits sont véhiculés vers le foie puis dans la circulation générale.
Posologie
17 Béta-estradiol
- Voie orale : 2 mg ;
- Voie transdermique : 50 µg ;
- Voie persutanée : 1,5 mg (soit 3 pressions d'Estreva® ou 2 pressions d'Oestrodose® ou Dermestril® 1,5 mg).
Progestérone micronisée
- 200 mg si 12 jours par mois ;
- 100 mg si 24 jours par mois.
Schémas thérapeutiques
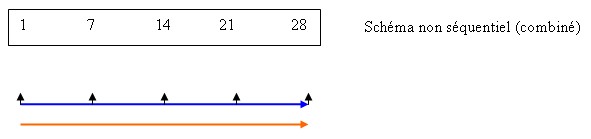
Le traitement hormonal peut être administré selon deux schémas : séquentiel ou combiné (non séquentiel).
Le schéma séquentiel est un schéma avec la persistance des règles. Il peut être discontinu ou continu. Le schéma combiné est un schéma sans règles.
Schéma séquentiel, avec règles
L’oestrogène est administré pendant 21 à 25 (discontinu) à 30 (continu) jours par mois. Le progestatif est administré pendant les 12 à 14 derniers jours de l’oestrogène. Pendant la période d’arrêt, surviennent des saignements appelés « règles de privation ».
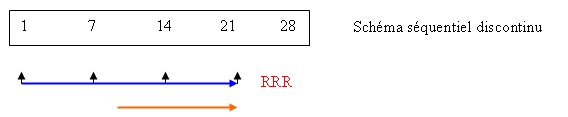
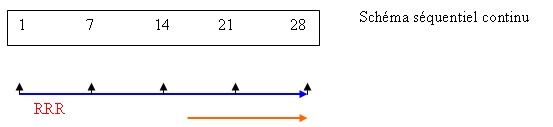
Schéma combiné (non séquentiel), sans règles
L’oestrogène et le progestatif sont administrés en même temps, pendant 25 ou 30 jours par mois (respectivement schéma combiné discontinu ou shcéma combiné continu). La dose de progestatif est divisée par deux par rapport au schéma séquentiel.
Surveillance
La surveillance consiste à évaluer l’efficacité du traitement et à rechercher des effets secondaires ainsi que l'évaluation du rapport bénéfice / risque individuel au moins une fois par an.
Quelques signes cliniques permettent d’apprécier un sous dosage ou un sur dosage du traitement afin de l’adapter :
Signes de sous dosage en oestrogènes (doses insuffisantes) : persistance des troubles climatériques, bouffées de chaleur, sécheresse vaginale, sécheresse cutanée, dépression.
Signes de surdosage en oestrogènes (doses trop importantes) : mastodynies (douleur et tension mammaires), oedemes, prise de poids.
La recherche d’effets secondaires se fait par la répétition régulière de l’examen clinique, du bilan sanguin glucido-lipidique, du Test HPV et de la mammographie.
Comment arrêter le traitement hormonal (substitutif) de la ménopause
Quelle est la durée du traitement ? Le traitement est poursuivi tant que durent des symptômes gênants. Ainsi, il peut être arrêté lorsque :
- Absence de réapparition des symptômes à l'évaluation de l'arrêt du traitement ;
- Balance bénéfices/risques est en faveur de l'arrêt du traitement ;
- Apparition d'une contre-indication au traitement ;
- A la demande de la patiente.
Modalités de l'arrêt du traitement
- Diminuer le dosage oestro-progestatif de 50% sur un mois.
- Si apparition de symptômes gênants : reprendre le dosage initial.
- En l'absence d'apparition de symptômes gênants : arrêter le traitement le mois suivant.
- Si apparition de symptômes à l'arrêt complet du traitement : reprendre le dosage diminué de 50%.
Les alternatives
Différents traitements alternatifs peuvent avoir une certaine efficacité, sur les bouffés de chaleur ou sur la perte osseuse :
- Les phyto-estrogènes ;
- L’homéopathie ;
- La phytothérapie ;
- Le Raloxifène ;
- Les biphosphonates ;
- Le calcium, la vitamine D ;
- Ranelate de stronium ;
- Traitements non hormonaux des bouffées de chaleur : Abufène, Catapressan, Neurontin.
English
Hormone replacement therapy (HRT).
Sources
Recommandations pour la pratique clinique du CNGOF et du GEMVi