Généralités
Généralités
Le virus Zika est un agent infectieux qui s’attrape par la piqure d'un insecte, le moustique tigre (Aedes aegypti et Aedes albopictus).
Le moustique tigre, vecteur du virus Zika, est également le vecteur du virus de la Dengue, du Chikungunya et de la fièvre jaune.
Le virus Zika tire son nom d'une forêt située au sud de Kampala, la capitale de l’Ouganda, endroit où il a été découvert pour la première fois sur un singe Rhésus, en 1947.
C'est en 1952 que ce virus a été isolé pour la première fois chez l'espèce humaine, à l'occasion d'infections sporadiques.

Moustique tigre
Le cycle du virus Zika
Arrivée à l'âge adulte, pour assurer sa reproduction, la femelle du moustique tigre pique les animaux ou êtres humains pour prélever leur sang. En effet, le sang contient les protéines nécessaires à la maturation de ses œufs. C'est ainsi que la femelle du moustique tigre, en piquant une personne infectée, contracte le virus Zika et reste infectée et contagieuse tout au long de sa vie. Cette séquence est répétée plusieurs fois au cours de la vie du moustique et ainsi, un seul moustique peut piquer et transmettre la maladie à de nombreuses personnes.
Mode de transmission
Le mode de transmission habituel se fait par la piqure de la femelle du moustique tigre.
Quelques cas isolés de transmission par voie sexuelle ont été rapportés. Un premier cas par ce mode de transmission a été reconnu par les autorités en France le 27 février 2016. Il s'agissait d'une femme qui n'était pas enceinte et qui a été contaminée par son compagnon, qui revenait du Brésil. Ce couple réside en Ile-de-France.
Taux de reproduction de base du virus Zika
Le taux de reproduction de base est un indice qui représente le potentiel de dissémination d'une maladie infectieuse, transmissible. A titre comparatif, le taux de reproduction de base du virus HIV est d'environ 2 à 5 ; celui du virus de la grippe saisonnière d'environ 1,3 et celui du virus Zika d'environ 3 à 6.
Cela signifie qu'une personne infectée par le virus Zika génère en moyenne 3 à 6 cas secondaires durant la période où elle est infectieuse, symptomatique ou non, toutes voies de transmission confondues (par piqure de moustique ou par voie sexuelle).
Pourquoi une épidémie Zika se développe depuis 2014 ?
Depuis que le virus Zika a été découvert en 1947, il évoluait par des cas sporadiques, le plus souvent totalement méconnus. Depuis 2014 les cas sont devenus de plus en plus nombreux, à l'origine d'une véritable épidémie.
Plusieurs facteurs semblent intervenir dans le développement de cette épidémie :
- Le moustique tigre (Aedes aegypti) se développe dans les zones chaudes et humides. Ces zones semblent s'étendre de plus en plus depuis pquelques années, en conséquence du réchauffement climatique ;
- Zones à forte densité de moustiques fortement peuplées ;
- La propagation du virus est facilitée dans les zones où se trouve une population dense, dont le mode de vie consiste à vivre plutôt à l'extérieur, donc exposée aux piqures de moustique ;
-
D’importantes variations génétiques de sa souche asiatique pourraient permettre au virus une multiplication plus efficace en envahissant de nouveaux tissus qui le protègent ou lui permettent d'échapper au système de défense immunitaire.
Pour toutes ces raisons, il semble que des cas puissent également apparaitre au sud de la France et de l'Europe durant le printemps et l'été, de manière sporadique.
Données épidémiologiques
La présence du virus Zika s'intensifie depuis début 2016 tant dans les territoires d'outre-mer qu'en France métropolitaine. Le 19 février 2016 l'Institut de veille sanitaire déclare : " En métropole : entre le 1er janvier et le 19 février 2016, une infection à Zika virus a été confirmée biologiquement chez 66 personnes revenant de zone de circulation du virus Zika, dont 5 femmes enceintes et 1 cas de complications neurologiques.
Période d'incubation
Elle correspond au délai entre la contamination par le virus et l’apparition des premiers symptômes de la maladie. Elle varie de 3 à 12 jours.
Signes cliniques
La plupart du temps, l’infection à virus Zika reste asymptomatique (environ 80% des cas). Parfois, elle peut se traduire par des symptômes le plus souvent bénins (appelés « Fièvre Zika »). Les symptômes apparaissant quelques jours après la piqûre par le moustique infecté et disparaissent généralement après 2 à 7 jours :
- Fatigue ;
- Fièvre ;
- Eruption cutanée maculo-papuleuse diffuse ;
- Céphalées ;
- Conjonctivite ;
- Arthralgies ;
- Nausées, vomissements ;
- Myalgies ;
- Syndrome de Guillain-Barré (maladie neurologique qui provoque une paralysie progressive des membres puis une paralysie des muscles respiratoires). Le lien de causalité entre une infection par le virus Zika et la survenue d'un syndrome de Guillain-Barré a été établi au terme d'une étude menée par l'institut Pasteur le 01 mars 2016.
Ces symptômes sont spontanément résolutifs. Cependant, un premier décès lié au virus Zika sur le territoire français a été déclaré à la mi mai 2016 en Martinique, chez un homme âgé de 84 ans.
Les personnes infectées deviennent porteuses du virus dans leur sang pendant quelques jours, et lorsqu’elles sont piquées par un moustique sain, elles lui transmettent le virus à leur tour.
Diagnostic
Le diagnostic clinique est difficile car les signes de la maladie sont peu spécifiques.
Le diagnostic biologique (diagnostic indirect) repose sur la recherche d’anticorps de type IgM dirigés contre le virus Zika dans le sérum par méthode immuno-enzymatique ELISA.
Le diagnostic de certitude (diagnostic direct) repose sur la technique RT-PCR ou sur la culture cellulaire.
Le génome du virus Zika peut être détecté aussi bien dans le sérum que dans les urines. Sa présence est brève dans le sang (virémie), et plus longue dans les urines (virurie).

Sérologie Zika négative
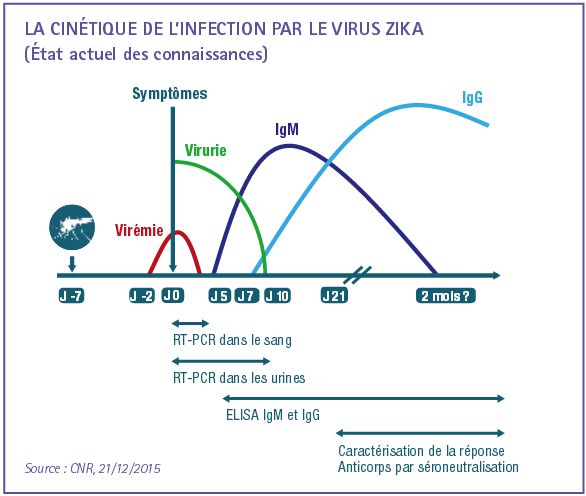
Cinétique de l’infection à virus Zika
Le virus Zika peut être détecté dans le sang le plus souvent dans les deux ou trois jours après le début des signes cliniques (virémie). Dans les urines, le virus peut être retrouvé jusqu’à 2 à 3 semaines après le début des signes cliniques.
Un résultat positif de RT-PCR (reverse transcription polymerase chain reaction) dans le sang ou les urines confirme le diagnostic, mais un résultat négatif n'infirme pas le diagnostic.
Source : Institut national de prévention et d'éducation pour la santé
Le 31 mai 2016, l'OMS déclare étendre ses recommandations en cas de relations sexuelles avec un voyageur revenant d'une zone contaminée par le virus. Ainsi, l’OMS recommande l’abstinence ou une protection par préservatifs pendant huit semaines, et non plus pendant quatre semaines.
Si de plus, le partenaire masculin présente des signes d’infection Zika, il faudrait alors attendre six mois.
Stratégie diagnostique
La démarche diagnostique d'une infection à virus Zika est la même chez la femme enceinte que dans dans la population générale.
- recherche du génome viral dans le sang et dans les urines par RT-PCR de J0 à J7 après la date de début des signes et détection des IgM et des IgG à partir de J5. Associer systématiquement un prélèvement de sérum pour le diagnostic des infections de la dengue et du chikungunya en suivant la stratégie de diagnostic nationale.
- prélèvement d’urines jusqu’à J21 après le début des signes cliniques pour une recherche du génome du virus Zika par RT-PCR.
Remarques :
- Dans les zones endémiques, la recherche d’anticorps dans le sérum ne pourra pas permettre de différencier entre une infection par le virus de la dengue et le virus Zika.
- Dans les zones non endémiques, la population est en grande majorité immunologiquement naïve (n'a pas d'anticopes contre cette famille de virus). Donc, en plus du diagnostic direct sur les urines et le sang, un diagnostic indirect par la recherche d’IgM et d’IgG anti-Zika pourrait être opportun. La cinétique d’apparition des anticorps étant peu décrite dans la littérature, cette recherche d’anticorps pourrait être réalisée sur le sérum quel que soit la date du prélèvement.
Quels sont les laboratoires qui peuvent pratiquer la recherche de virus Zika en France ?
- Centre national de référence des arbovirus (CNR) comporte un réseau de laboratoires hospitaliers permettant de détecter la présence du génome viral par RT-PCR dans le sang et dans les urines. Fiche de renseignements diagnostic des arboviroses du CNR.
- C’est également le cas depuis le lundi 8 février 2016 par le laboratoire BIOMNIS qui comporte son propre réseau de laboratoires de « ville ». Le prélèvement doit être obligatoirement accompagné de la fiche de renseignements cliniques R28 laboratoire BIOMNIS. Il s’agit d’une analyse hors nomenclature nécessitant par conséquent l’accord préalable du patient.
- Pour une seule PCR dans urines OU sang : 98€ HN
- Pour les deux PCR (urines ET sang) : 110€ HN
Virus Zika et grossesse
L’infection à virus Zika est le plus souvent bénigne, rarement mortelle. Elle peut cependant probablement provoquer des complications graves en cas de grossesse.
L'OMS reste prudente quant au lien entre le virus Zika et les microcéphalies qu'elle qualifie d'une « association possible » et déclare le 19 février 2016 que quatre à six mois seront encore nécessaires pour parvenir à une conclusion.
Des chercheurs des Centres américains de contrôle et de prévention des maladies (CDC) ont publié le 13 avril 2016 dans le New England Journal of Medicine les faisceaux d’arguments confirmant que ce virus provoque la microcéphalie et les autres formes de malformations congénitales observées chez des enfants nés de mères infectées.
Lorsque le virus est contracté au premier ou au deuxième trimestre de la grossesse il pourrait être responsable de malformations fœtales et notamment d’une microcéphalie (plusieurs cas suspectés au Brésil) ou de dysfonctionnements néonataux du tronc cérébral (plusieurs cas suspectés en Polynésie française).
Ce constat a été fait suite à l'augmentation concomitante de ces cas de malformations et de la propagation du virus Zika.
Depuis début février 2016, une équipe de chercheurs argentins suspecte l'incrimination d'un insecticide dans la survenue des ces malformations. Leur hypothèse se repose sur le fait de l'utilisation à grande échelle du Pyriproxifène, pesticide utilisé depuis dix-huit mois au Brésil et censé protéger contre la propagation de la Dengue en éliminant les larves du moustique tigre.
Un nouveau né atteint d’une microcéphalie peut en mourir dans les cas les plus graves, ou garder des séquelles neurologiques graves et irréversibles.
De ce fait, certains pays de l’Amérique latine conseillent d’éviter toute grossesse dans les zones et périodes à risques, et d’autres pays, conseillent aux femmes enceintes d'envisager le report de tout voyage vers les zones et pays considérés comme à risque. Ces recommandations sont celles données par la France depuis le 15 janvier 2016.
Un premier cas connu en Europe de femme enceinte contaminée par le virus Zika a été déclaré le 4 février 2016. Cette femme l'aurait contracté en Colombie et son cas a été diagnostiqué à son retour en Espagne, là où elle vit.
L'institut Pasteur publie dans la revue The Lancet du 15 mars 2016 les résultats d'une étude rétrospective analysant les données de l'épidémie Zika survenue entre 2013 et 2014 en Polynésie française. Ainsi, l'institut Pasteur et plus tard le CDC quantifient le risque de microcéphalie associée au virus Zika après modélisation mathématique à environ 1 à 13% pour un fœtus / nouveau-né dont la mère a été infectée au cours du premier trimestre de la grossesse (le risque de survenue de microcéphalie étant de 0,02 à 0,12% dans la population générale).
Les résultats d’autres études sont en attente afin d’affiner ces estimations.
Prévention
Afin de réduire le risque de contracter le virus Zika, plusieurs mesures sont à prendre :
- Eviter de vous rendre aux pays à risque, notamment si vous êtes une femme enceinte ;
- En cas de séjour dans un pays à risque, éviter de sortir en début et fin de journée, moment où le moustique tigre est le plus actif ;
- Utilisation de répulsifs et de moustiquaires (liste des repulsifs pouvant être utilisés chez la femme enceinte) ;
- Port de vêtements longs et larges ;
- Vider, nettoyer ou couvrir tous les milieux contenant de l'eau stagnante où les moustiques peuvent se reproduire, comme les seaux, les pots de fleurs ou les pneus ;
- Le CDC (Centre pour le contrôle et la prévention des maladies) recommande depuis le 3 février 2016 aux femmes enceintes dont le partenaire a voyagé ou vit dans une zone à risque, de s’abstenir de relations sexuelles jusqu’à la fin de la grossesse, ou bien de se protéger au préservatif, en cas de rapport sexuel vaginal, anal ou oral, et ceci jusqu’à l’accouchement.
Il n'existe pas à l'heure actuelle de vaccin contre le virus Zika.
Recommandations pour la prise en charge en AMP et virus Zika
Dernières recommandations de l'agence de biomédecine.
Fiche de renseignement avant PMA
Prise en charge des patients pendant la période d'alerte
Don de sang
Afin d'éviter tout risque de transmission du virus par transfusion de sang, une personne revenant d'une zone endémique ne peut donner son sang que minimum 28 jours après son retour sur l'Hexagone.
Dans les départements français d’Amérique, tous les dons du sang sont testés au Zika au même titre que les autres maladies infectieuses transmissibles par cette voie.
Don de gamètes
Pour les voyageurs de retour de zones endémiques, l’Agence de Biomédecine recommande de « différer les dons de gamètes et les prises en charge en PMA sur une période de 28 jours après le retour de la zone à risque » ainsi que la réalisation d’un dépistage sur le sperme avant le don ou la prise en charge en PMA.
Pour ce qui est des départements français d’Amérique, les dons de gamètes et les tentatives d’AMP devraient être différés.
Traitement
Il n’existe pas à l’heure actuelle de traitement curatif.
Il s’agit de traiter les symptômes de la maladie comme les douleurs par des antalgiques, et comme la fièvre par des antipyrétiques.
Pour les femmes enceintes malades il est recommandé d’effectuer une échographie obstétricale afin de dépister les malformations du système nerveux central du fœtus et le cas échéant de proposer une interruption thérapeutique de grossesse.
Cas de la France
La France est directement concernée par la présence du virus et du moustique tigre en Guyane, Martinique, Guadeloupe, Saint Martin et à Tahiti.
C'est le 29 janvier 2016 que l'Institut de veille sanitaire a transmis un premier bilan recensant les 5 premiers cas depuis le début de l’année ayant contracté le Zika dans une zone touchée et rentrés en métropole avec les symptômes de la maladie.
Le 07 février 2016, un deuxième bilan fait état de 18 cas importés dans l'Hexagone.
Aucun cas d'infection contractée sur le térritoire "France métropolitaine" n’a en revance à ce jour été recensé, mais le risque théorique existe bien du fait de la présence d’une variante « tempérée » du moustique tigre présente dans le sud de la France et pouvant probablement porter le virus Zika.
Moustique Tigre en France
Le moustique Tigre (Aedes Albopictus) est apparu en France pour la première fois en 2004. Il s’est depuis rapidement propagé, essentiellement dans les départements du sud et pendant la période estivale. Actuellement ce moustique est présent dans une trentaine de département et dans 18 d’entre eux sous forma active (liste (non exhaustive) des départements : Alpes Maritimes, les Alpes de Haute Provence, le Var, la Corse, la Haute Corse, la Corse du Sud, les Bouches du Rhône, le Vaucluse, le Gard, l’Hérault, l’Aude, les Pyrénées-Orientales, la Haute Garonne, la Gironde, le Lot-et-Garonne, la Drôme, l’Ardèche, l’Isère, le Rhône).
Une surveillance estivale est activée en France chaque année, dès le 1er mai.
Microcéphalies liées au virus Zika en Europe
Au 6 mai 2016, deux cas de fœtus atteints de microcéphalie chez des femmes enceintes infectées par le virus Zika en été diagnostiqués en Europe, le premier en Slovénie (février 2016) et le second en Catalogne, Espagne (mai 2016). Dans ces deux il s’agissait de cas importés, c'est-à-dire que les personnes atteintes se sont rendues dans des zones touchées par l’épidémie Zika puis sont venues en Europe.
Le 25 juillet 2016 un premier accouchement d’un enfant atteint de microcéphalie liée au virus Zika est rapporté en Europe, à Barcelone, Espagne.
La mère aurait été infectée par le virus Zika lors d’un voyage en Amérique du Sud. Elle avait décidé de mener sa grossesse à terme malgré le fait que la microcéphalie avait été diagnostiquée à l’échographie deux mois avant l’accouchement…
Dernières nouvelles de l'OMS
Le 31 mai 2016, l'OMS déclare étendre ses recommandations en cas de relations sexuelles avec un voyageur revenant d'une zone contaminée par le virus. Ainsi, l’OMS recommande l’abstinence ou une protection par préservatifs pendant huit semaines, et non plus pendant quatre semaines.
Si de plus, le partenaire masculin présente des signes d’infection Zika, il faudrait alors attendre six mois.
Du 1er janvier 2007 au 23 mars 2016 une infection à virus Zika a été documentée dans 61 pays. Dans 4 de ces pays l’épidémie Zika a été déclarée terminée. Dans 6 de ces pays une transmission « autre » que par piqure de moustique a été rapportée, probablement par voie sexuelle (Argentine, France, Italie, Nouvelle Zélande et les Etats unis).
12 pays ont déclaré une augmentation de l’incidence du syndrome de Guillain-Barré ou la détection du virus Zika chez des patients atteints du syndrome de Guillain-Barré.
Une part croissante d’études observationnelles, d’études de cohorte ou d’études cas-témoins évoque la forte probabilité de relation de causse à effet entre une infection à virus Zika et la survenue de microcéphalie néonatale, de syndrome de Guillain-Barré ou d’autres troubles neurologiques.
Je suis une femme en âge de procréer, je dois me rendre en pays endémique
Si vous n’êtes pas enceinte, il est recommandé d’avoir une contraception efficace pour éviter la survenue d’une grossesse.
Je suis une femme enceinte, je dois me rendre en pays endémique
Pour les femmes enceintes ou ayant un projet de grossesse vivant dans des zones indemnes de virus Zika (France métropolitaine) et qui partent dans des zones où sévit le Zika, il est fortement recommandé :
- de consulter un médecin avant le départ ;
- d’être informées sur les embryofoethopathies et autres complications pouvant survenir lors d’une infection par le virus Zika ;
- d’envisager un report de leur voyage ;
- si elles ne peuvent ou ne veulent différer leur voyage, il est important de respecter les mesures de protection antivectorielles et les bonnes pratiques relatives à l’utilisation des produits insecticides et répulsifs et de consulter un praticien en cas de signes cliniques évocateurs d’une infection Zika, pendant le voyage ou au retour.
Je suis enceinte et j’ai récemment séjourné dans une zone à risque. Que dois-je faire ?
L’apparition des premiers symptômes peut survenir jusqu’à 12 jours après votre retour d’une zone endémique (période d'incubation).
A ce jour :
- Une sérologie virus Zika est effectuée 30 jours après le retour d'une zone à risque. Si le résultat est négatif, arrêt du suivi spécifique.
- Il est recommandé de consulter sans délai un médecin en cas de signes cliniques d’une infection à virus Zika.
En l'absence de signes cliniques d'infection à virus Zika
Il est recommandé de revoir votre médecin afin de lui signaler votre séjour en zone à risque, afin d'obtenir une information sur le risque de survenue d’une microcéphalie et sur les modalités spécifiques du suivi de votre grossesse.
Le risque de survenue d'une microcéphalie fœtale est actuellement estimé à environ 0,5% lorsque le virus est contracté au premier ou au deuxième trimestre de la grossesse. Ce taux de risque pourra être adapté à la lumière de nouvelles études épidémiologiques.
Votre médecin mettra en place une surveillance échographique cérébrale fœtale mensuelle, même si vous êtes asymptomatique. Une sérologie virus Zika est effectuée 30 jours après le retour d'une zone à risque. Si le résultat est négatif, arrêt du suivi spécifique.
En présence de signes cliniques d'infection à virus Zika
Toute femme enceinte suspecte d’une infection par le virus Zika (exanthème maculopapulaire avec ou sans fièvre avec au moins deux des symptômes suivants : hyperhémie conjonctivale, arthralgies, myalgies en l’absence d’une autre étiologie) doit être adressée en consultation d’urgence obstétricale ou consulter sans délai un gynécologue de ville, pour un bilan étiologique complet, selon le protocole de chaque réseau de périnatalité.
- Recherche du génome viral dans le sang et dans les urines par RT-PCR de J0 à J7 ; recherche du génome viral dans les urines par RT-PCR de J8 à J10 ; sérologie des IgM et des IgG à partir de J5 ; le tout, après la date de début des signes ;
- Examen clinique général et obstétrical : hauteur utérine, rythme cardiaque fœtal, échographie (vitalité et col) ;
- Eliminer les principaux diagnostics différentiels, si une fièvre est constatée : pyélonéphrite, autres viroses ou parasitoses...;
- Recherche de signes de gravité pouvant être en rapport avec une dengue dans les zones d’endémie : fièvre > 39°C, troubles neurologiques, signes hémorragiques, altération de l’état général, contractions utérines douloureuses, anomalies du RCF après 28 semaines d’aménorrhée ;
- Hospitalisation dans les situations suivantes :
- signes de gravité ;
- métrorragies, menace de fausse couche spontanée, signes de mise en travail.
Bilan et diagnostic biologiques en cas de suspicion d'infection à virus Zika
- Bilan infectieux : NFS, PQ, CRP, transaminases, créatinine, ionogramme, protides, bilirubine, TP, TCK, CPK, ECBU, prélèvement vaginal (PV), hémocultures avec recherche spécifique de Listeria monocytogenes si fièvre > 38°5 ;
- Bilan sérologique ;
- Recherche de virus :
- RT-PCR pour le virus Zika dans le sang et dans les urines ; sérologie et séroneutralisation Zika ;
- de dengue : RT-PCR ou NS1 (si le test NS1 négatif, la RT-PCR doit être réalisée) et sérologie ;
- de chikungunya : RT-PCR et sérologie.
Sources
The New England Journal ouf Medicine 13 avril 2016
The Lancet 15 mars 2016
Pregnancy management in the context of Zika virus OMS 2 mars 2016
Recommandations pour la prise en charge en AMP Agence de biomédecine 8 février 2016
Avis relatif à la transmission du virus Zika par voie sexuelle Haut conseil de la santé publique 8 février 2016
Conseil national professionnel de Gynécologie et Obstétrique 3 février 2016
Centre pour le contrôle et la prévention des maladies 3 février 2016
Organisation mondiale de la santé 25 janvier 2016
Haut conseil de la santé publique 20 janvier 2016
Direction générale de la santé 15 janvier 2016
Organisation panaméricaine de la santé
Institut national de prévention et d'éducation pour la santé 28 décembre 2015
Haut conseil de la santé publique : rapport juillet 2015
Haut conseil de la santé publique : avis 28 juillet 2015